
 واضح آرشیو وب فارسی:فان پاتوق: درمان دیابت با فناوری های نوین پزشکی
واضح آرشیو وب فارسی:فان پاتوق: درمان دیابت با فناوری های نوین پزشکی
دیابت اثرات خود را بر بسیاری از افراد پیر و جوان تحمیل می کند. محققان سال ها است که بررسی های دقیق و پرزحمتی بر روی این بیماری پیچیده ناشی از تخریب سلول های جزایر پانکراسی تولید کننده ی انسولین، دارند. با وجود پیشرفت در درک مکانیسم های ایجاد و توسعه بیماری دیابت، هنوز درمان موثری برای این بیماری وجود ندارد. محققان سال هاست که پیشرفت آهسته اما مداومی را در استراتژی های تجربی پیوند پانکراس و جایگزینی سلول های جزیره دارند. اکنون محققان توجهشان به سوی سلول های بنیادی بالغ که به نظر می رسد پیش سازهای سلول های جزایر پانکراسی باشند و سلول های بنیادی جنینی که انسولین تولید می کنند معطوف کرده اند.

چندین دهه است که محققان در جستجوی راهی برای جایگزینی سلول های تولید کننده ی انسولین پانکراس که با سیستم ایمنی فرد تخریب شده اند می باشند. اکنون به نظر می رسد که این امکان فراهم شده. هر سال دیابت افراد بیشتری را به خود درگیر می کند و مرگ و میر ناشی از آن بیشتر از مجموع مرگ و میر ناشی از سرطان سینه و ایدز است. در حال حاضر دیابت هفتمین عامل مرگ و میر است و تنها در امریکا سالیانه 200.000 نفر را به کام مرگ می کشاند.
دیابت در واقع گروهی از بیماری ها است که با سطح بالای غیر طبیعی قند در جریان خون مشخص می شوند. این قند اضافی مسئول بسیاری از عوارض دیابت از جمله رتینوپاتی، نارسایی کلیه ها، بیماری قلبی، نروپاتی و قطع اعضای بدن است. دیابت نوع 1، یا دیابت نوجوانان، به طور معمول بر کودکان و بزرگسالان جوان اثر می گذارد. دیابت نوع 1 زمانی ایجاد می شود که سیستم ایمنی بدن سلول های ترشح کننده انسولین را به عنوان عوامل بیگانه شناسایی می کند و به آنها حمله می کند. در نتیجه سلول های جزایر پانکراس که به طور طبیعی انسولین تولید می کنند تخریب می شوند. در فقدان انسولین، گلوکز نمی تواند وارد سلول شود و در خون انباشته می شود. دیابت نوع 2 که دیابت بزرگسالان نیز نامیده می شود، در افراد مسن تر، کم تحرک، و چاق با سابقه فامیلی دیابت رخ می دهد. دیابت نوع 2 زمانی اتفاق می افتد که بدن فرد نمی تواند به طور موثری از انسولین استفاده کند. به این حالت مقاومت به انسولین می گویند و نتیجه آن مشابه دیابت نوع 1، یعنی افزایش قند خون، است.
در حال حاضر معالجه قطعی برای دیابت وجود ندارد. افراد با دیابت نوع 1 باید تمام عمر خود چند مرتبه در روز انسولین دریافت کنند و غلظت قند خونشان را 3 تا 4 مرتبه اندازه بگیرند
بررسی مرتب با اهمیت است چراکه بیمارانی که غلظت قند خون خود را نزدیک به حالت نرمال نگه میدارند به طور قابل توجه ای کمتر دچار عوارض دیابت از جمله رتینوپاتی (عروق خون رسان چشم مسدود شده و ممکن است باعث نابینایی فرد شود) و بیماری قلبی می شوند. افراد با دیابت نوع 2 می توانند غلظت قند خون خود را با ترکیبی از رژیم، ورزش و داروهای خوراکی کنترل کنند. دیابت نوع 2 اغلب به نقطه ای ختم می شوند که تنها انسولین درمانی غلظت گلوکز خون را کنترل می کند.

هر سال حدود 1.300 نفر مبتلا به دیابت نوع 1 پیوند کل اندام پانکراس دریافت می کند. به طور میانگین 83 درصد از این بیماران پس از یک سال علائم دیابت را ندارند و دیگر لزومی به دریافت انسولین برای حفظ تعادل غلظت گلوکز خون ندارند. اگرچه، متقاضیان دریافت پیوند پانکراس بیشتر از پانکراس های موجود برای پیوند است. برای جلوگیری از رد پیوند، بیماران باید تمام عمر داروهای قوی که سیستم ایمنی را سرکوب می کند مصرف کنند، و این رویه ایست که آنها را مستعد ابتلا به دیگر بیماری ها می کند. بسیاری از بیمارستان ها عمل پیوند پانکراس را انجام نمی دهند مگر آنکه بیمار همچنین به پیوند کلیه هم نیاز داشته باشد، چراکه خطر عفونت به سبب سرکوب سیستم ایمنی در طی پروسه ی درمانی می تواند بیشتر از خود دیابت سلامت فرد را تهدید کند. اما اگر بیمار کلیه جدید دریافت کند، در هر حال به داروهای سرکوبگر سیستم ایمنی نیاز خواهد بود و از این رو بیمارستان های زیادی این دو پیوند را برای بیمار مبتلا به دیابت انجام می دهند.
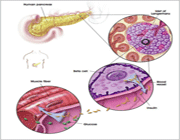
در طول چند سال گذشته پزشکان تلاش کرده اند که با تزریق سلول های جزیره ای – سلول های پانکراسی که انسولین و دیگر هورمون ها را ترشح می کنند- دیابت را درمان کنند. اگرچه نیاز به درمان های استروئیدی مهار سیستم ایمنی برای جلوگیری از رد پیوند سلول ها نیاز متابولیکی به تولید انسولین را افزایش می دهد و سرانجام آنها ممکن است ظرفیتشان برای تولید انسولین را بیشتر کنند. اثرات مضر استروئیدها برای سلول های جزیره ای پیوند یافته نسبت به پیوند کامل پانکراس بیشتر است. از این رو است که کمتر از 8 درصد پیوند سلول های جزیره ای پیش از سال گذشته موفق شده اند.
اخیراًJames Shapiro و همکارانش در دانشگاه اِدمونتون آلبرتای کانادا پروتکل تجربی را برای پیوند سلول های جزیره ای بررسی کردند که در این پروتکل مساحت بزرگتری ای سلول های جزیره و نوع متفاوتی از درمان سرکوب سیستم ایمنی را به کار بردند. در مطالعات اخیر آنها گزارش کرده اند که 7 نفر از 7 بیماری که با این پروتکل پیوند سلول جزیره ای دریافت کرده اند، پس از یک سال از عمل جراحی، نیاز به دریافت انسولین ندارند و غلظت قند خونشان حالت طبیعی داشته است.
موفقیت پروتکل ادمونتون اکنون در 10 مرکز دیگر در سراسر دنیا آزمایش شده است. حتی اگر موفقیت پروتکل ادمونتون دوبرابر شود، دشواری های زیادی هنوز در استفاده از این روش برای درمان دیابت در مقیاس وسیع وجود دارد.
1) بافت اهدایی به آسانی در دسترس نیست. سلول های جزیره که در پیوند استفاده می شوند از اجساد بدست می آیند، و این فرایند حداقل نیاز به دو جسد برای هر پیوند دارد.
2) سلول های جزیره باید از نظر ایمنی سازگار با بیمار باشند و
3) بافت باید تازه باشد و تا 8 ساعت پس از مرگ بدست آمده باشد.
به دلیل کمبود اهداکننده عضو، انتظار می رود که لیست انتظار بسیار بیشتر از تعداد بافت های موجود باشد، به ویژه اگر این پروسه به طور گسترده مورد تائید قرار گیرد و توسعه یابد. علاوه بر آن دریافت کننده های پیوند سلول های جزیره تمام طول عمر خود باید تحت درمان های سرکوبگر سیستم ایمنی باشند، که آنها را مستعد ابتلا به عفونت های حاد و دیگر بیماری ها می کند
پیشرفت سلول درمانی برای دیابت
در دستیابی به یک درمان قطعی برای بیماران با دیابت، محققان به پیشرفت سیستمی که با چندین معیار مطابقت کند امیدوارند. در حالت ایده آل، سلول های بنیادی باید قادر به تکثیر در محیط کشت باشند و بتوانند دقیقاً خودشان را تولید کنند، به عبارت دیگر سلول ها باید خود- تجدیدپذیر باشند. سلول های بنیادی همچنین باید قادر به تمایز در داخل بدن موجود زنده باشند تا نوع مطلوب سلول را تولید کنند. برای درمان دیابت، مشخص نیست که آیا تنها تولید سلول های بتا – سلول های جزیره که انسولین می سازند- مطلوب است یا دیگر انواع سلول های جزیره پانکراس نیز لازم است. برای مثال مطالعات برنارت سوریا و همکارانش دلالت بر این دارد که سلول های بتای ایزوله شده که در غیاب دیگر انواع سلول های جزیره کشت داده شده اند نسبت به جزیره دست نخورده که همه انواع سلول را می سازد کمتر به تغییرات غلظت گلوکز واکنش نشان می دهند.
مشاهدات نشان می دهد که حضور همه انواع سلول های جزیره به وجود سلول های بتا به تنهایی رجحان دارد چراکه بهتر قادر به پاسخ به تغییرات سطح قند خون هستند.
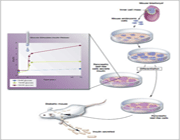
تاکنون سلول های بنیادی بالغ از پانکراس به سختی به دست آمده اند. اگرچه یک گزارش جدید از کلون پانکراس موش که می تواند رده های سلول های عصبی و پانکراسی را تولید کند وجود دارد. همچنین گزارش دیگری از هپاتوسیت های کوچک بالغ (سلول های کبدی) که می توان تولید انسولین را به آنها القا کرد وجود دارد. هر دو گزارش نوید بخش استفاده از سلول های بنیادی بالغ در درمان و معالجه ی دیابت اند.
سایت تبیان
این صفحه را در گوگل محبوب کنید
[ارسال شده از: فان پاتوق]
[تعداد بازديد از اين مطلب: 203]



















